Discusión del caso clínico. | Presentación |
Como objetivos para la discusión de este seminario me propongo:
- Repasar conceptos de síndrome nefrótico, su implicancia clínica y posibles causas.
- Analizar las principales causas de tromboembolismo de pulmón (TEP) en paciente joven.
- Relacionar síndrome nefrótico con tromboembolismo de pulmón.
- Consideraciones finales.
Como LISTA DE PROBLEMAS en este paciente podemos destacar: antecedente de hipertensión arterial, lumbalgia, laboratorios en el ingreso en los que presenta falla renal, proteinuria en orina de 24 horas, hipoalbuminemia, fenómenos trombóticos, fiebre, derrame pleural e imágenes en vidrio esmerilado en el parénquima pulmonar de forma bilateral.
Como datos guía para iniciar la discusión voy a tener en cuenta la falla renal, la hipoalbuminemia y la proteinuria de rango nefrótico interpretando a este cuadro como un probable síndrome nefrótico.
El síndrome nefrótico es un trastorno renal causado por un conjunto de enfermedades, caracterizado por una alteración morfológica o funcional de la barrera de filtración glomerular lo que conlleva un aumento de la permeabilidad a las proteínas plasmáticas y proteinuria. Se define cuando la proteinuria es superior a 3,5 gramos en orina de 24 horas y la albúmina sérica inferior a 3 gr/dl. La presencia de proteinuria será responsable de las restantes alteraciones: edemas, hipercolesterolemia, anemia, malnutrición proteica y aumento del riesgo de infecciones y de fenómenos tromboembólicos. La presencia de edemas e hiperlipidemia mixta son muy comunes pero no indispensables para el diagnóstico. En los casos donde no se encuentren presentes hablamos de síndrome nefrótico incompleto como en el caso de nuestro paciente.
En el siguiente cuadro podemos visualizar el muy amplio espectro de patologías que pueden manifestarse de esta forma. En primer lugar quiero descartar las glomerulonefritis secundarias. Entre ellas las secundarias a patologías infecciosas causadas por virus (VHB, VHC, HIV) y las bacterianas (como sífilis) las cuales no considero probable ya que nuestro paciente presenta serologías negativas y no presentaba clínica, ni parámetros de laboratorio para sospechar de las mismas.
Descarto también las causas tumorales y farmacológicas ya que no presenta el antecedente de exposición a ninguna droga y además presenta múltiples tomografías de tórax, abdomen y pelvis con y sin contraste donde no se visualizan hallazgos para sospechar de un tumor sólido ni tampoco presenta un laboratorio compatible a patología oncohematológica como linfoma o leucemia.
Otras patologías a descartar son las relacionadas a enfermedades sistémicas autoinmunitarias. Nuestro paciente tiene un laboratorio inmunológico negativo por lo que me aleja en parte a este diagnóstico. Si bien es una patología a que más adelante voy a hacer mención, no la considero probable.
Por último descarto patologías metabólicas como diabetes o las relacionadas a patología tiroidea ya que nuestro paciente no presenta laboratorio compatible para sospecharlas.
Quiero hacer una breve mención sobre la amiloidosis: patología caracterizada por la acumulación extracelular de amiloide que se debe sospechar en aquellos pacientes con falla renal y proteinuria. Puede acompañarse de otra sintomatología dependiendo que órganos y tejidos esten afectados. En el caso de nuestro paciente sospecharíamos de una amiloidosis primaria lo cual considero poco probable ya que no es la típica edad de presentación y además en la mayoría de los casos la proteinuria es mucho más marcada y con alteraciones en el proteinograma por electroforesis. Si bien es una patología a considerar, no la creo probable.
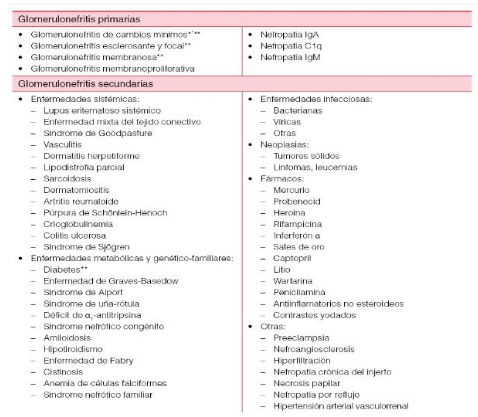
Por otra parte voy a referirme a las glomerulopatías primarias como probables causas de origen del síndrome nefrótico en nuestro paciente. Entre ellas encontramos:
- Nefropatía por cambios mínimos: causa más común en niños.
- Nefropatía membranosa.
- Glomeruloesclerosis focal y segmentaria.
- Nefropatía membrano-proliferativa.
Hace 30 años atrás la causa primaria más común era la nefropatía membranosa. Actualmente la incidencia de otras enfermedades glomerulares, particularmente la glomeruloesclerosis segmentaria y focal, ha ido en aumento y mostrado más diferencia racial.
Nefropatía por cambios mínimos: es la causa más frecuente de síndrome nefrótico en la infancia y representa el 80% de los mismos y el 20% de los casos en adultos (incidencia que varía entre 4 y 20 casos cada millón de habitantes por año). En la mayoría de los casos su origen es idiopático, pero puede estar asociado a enfermedades sistémicas, consumo de fármacos, patologías neoplásicas o infecciones virales.
La principal característica morfológica es la ausencia de alteraciones ópticas en el parénquima renal. La membrana basal glomerular es normal en cuanto a grosor, textura y contorno.
Al microscopio óptico se observa el borramiento difuso y característico de los podocitos de las células del epitelio visceral. La proteinuria se produce por pérdida de la electronegatividad de la membrana basal glomerular.
El cuadro clínico es el de un síndrome nefrótico clínicamente evidente, con edemas generalizados, de aparición brusca, que puede ir acompañado de ascitis y derrame pleural, en el 10%-30% de los casos hay micro hematuria, la hipertensión es un hallazgo frecuente hasta en el 44% de los casos, puede estar disminuido el filtrado glomerular.
Nefropatía membranosa: una de las causas más frecuentes de síndrome nefrótico en sujetos adultos y ancianos no diabéticos, mientras que en niños es rara. La incidencia se sitúa en unos 5-10 casos por millón de habitantes al año. Clásicamente se han diferenciado dos grandes subtipos: las primarias o idiopáticas y las secundarias a fármacos, enfermedades sistémicas, tumores o infecciones.
Morfológicamente se caracteriza por un engrosamiento uniforme de la membrana basal glomerular secundaria a depósitos de inmunocomplejos. La microscopía óptica revela la presencia de prolongaciones espiculadas de la membrana basal que tratan de englobar los depósitos inmunes.
En el 80 % de los casos se presenta como un síndrome nefrótico completo. Las trombosis de las venas renales aparecen hasta en el 50% de los casos y, en ocasiones, el tromboembolismo pulmonar consecuencia de la hipercoagulabilidad puede ser la primera manifestación clínica. En el momento del diagnóstico, la mayoría de los pacientes presentan una función renal normal y la tensión arterial suele ser también normal. La aparición suele relacionarse con el desarrollo de insuficiencia renal crónica.
Glomeruloesclerosis focal y segmentaria: en la actualidad su incidencia se estima en unos 5–15 nuevos casos por millón de personas al año y se ha convertido en la glomerulonefritis primaria más frecuente. Representa alrededor de un tercio de los casos de síndrome nefrótico en los adultos y hasta la mitad de los casos en la raza negra.
La lesión morfológica patognomónica consiste en esclerosis y hialinosis que afecta a un porcentaje variable de glomérulos (focal) y solo una partes de los mismos (segmentaria). Suele manifestarse como un síndrome nefrótico (en casi el 70%) o una proteinuria subnefrótica, junto con hipertensión (45%), insuficiencia renal leve (30%) y sedimento urinario patológico (45%).
Nefropatía membrano-proliferativa: es un grupo de trastornos mediados por el sistema inmunitario, caracterizados histológicamente por engrosamiento de la membrana basal glomerular y cambios proliferativos que se observan con microscopio óptico. Las formas primarias afectan a niños y adultos jóvenes de entre 8 y 30 años, y representan el 10% de los casos de síndrome nefrótico en niños; las formas secundarias tienden a afectar a adultos mayores de 30. Los signos y síntomas son los de un síndrome nefrótico en el 50% de los casos asociado a microhematuria. El síndrome nefrítico es la forma de inicio en el 20-25% de los casos y en el porcentaje restante hay alteraciones urinarias asintomáticas con proteinuria no nefrótica y microhematuria. La hipertensión arterial está presente en el 30-35%. El 50-60% evoluciona a falla renal crónica con requerimiento de diálisis.
Volviendo a la lista de problemas que presenta nuestro paciente quiero hacer mención a los fenómenos trombóticos teniendo en cuenta que desarrolló infarto renal y tromboembolismo de pulmón.
Recordemos que los pacientes con síndrome nefrótico pueden presentar complicaciones entre las que se destacan:
-
Estado de hipercoagulabilidad: los niveles séricos de múltiples factores procoagulantes, anticoagulantes y fibrinolíticos se ven alterados, favoreciendo los fenómenos tromboembólicos tanto venosos como arteriales. Esto se explica por las pérdidas urinarias de antitrombina III, proteína C, S, factores de la coagulación IX, XI, XII junto con valores incrementados de fibrinógeno, activador del plasminógeno tisular y aumento en la agregabilidad plaquetaria. Todo esto potenciado por la hemoconcentración, estasis venosa y la inmovilidad. Las complicaciones trombóticas se presentan hasta en un 50% de los pacientes, siendo las más frecuentes las que se localizan en los vasos renales. La probabilidad de dichos eventos se ve incrementada en relación inversa al descenso de albúmina.
En este momento me planteo: ¿no podrá tener nuestro paciente una trombofilia asociada teniendo en cuenta que cuando presentó el TEP ya previamente se aquejaba de lumbalgia?
Por dicho motivo quiero hacer una breve mención al síndrome antifosfolipídico: enfermedad sistémica caracterizada por la presencia de trombosis arteriales y venosas más frecuentemente adquirida con una frecuencia mayor entre los 20 y 40 años principalmente en el sexo femenino (relación 4:1). Se asocia a la positividad de anticuerpos antifosolipídicos (anticoagulante lúpico, anticardiolipinas y antiB2-glicoproteína1).
Creo que es una patología que tenemos que tener en consideración.
Siguiendo con la lista de problemas en nuestro paciente hacia el día 12 de internación se evidenció derrame pleural asociado a infiltrados parenquimatosos. Hasta un 28% de los casos de TEP pueden manifestarse con estos hallazgos. Las características sanguinolentas del derrame pleural podrían interpretarse en el contexto de que el paciente se encontraba realizando tratamiento con heparina sódica EV y durante varios días presentó tiempos de coagulación (KPTT) prolongados.
Otra sospecha diagnóstica en el contexto de un paciente que presentó infiltrados pleuroparenquimatosos y falla renal es el síndrome pulmón-riñón: patología caracterizada por hemorragia alveolar difusa y glomerulopatía rápidamente progresiva. La mayoría de estos casos se encuentran asociados a patología autoinmune con la presencia de autoanticuerpos.
Si bien nuestro paciente presenta imágenes características, clínica y hallazgos de laboratorio compatibles con ésta entidad, la considero poco probable ya que además tiene muchos otros factores que justificarían los hallazgos.
Por último, no puedo descartar que nuestro paciente presente un cuadro infeccioso asociado recordando que presentó fiebre, manifestaciones de sepsis, leucocitosis y aumento de reactantes de fase aguda, y que muchos de estos parámetros mejoraron con la realización del tratamiento antibiótico.
Para finalizar, creo que estamos ante un paciente varón de 33 años quien presenta por un lado un cuadro compatible con un síndrome nefrótico incompleto por lo que considero indispensable la realización de una biopsia renal para llegar al diagnóstico. Creo que el síndrome nefrótico llevó a un estado de hipercoagulabilidad con la consiguiente trombosis renal y tromboembolismo pulmonar. Debido a este último deberá continuar con anticoagulación con enoxaparina.
¿Cuánto tiempo debemos realizar la anticoagulación? Creo que dicha respuesta va a depender del diagnóstico que presente el paciente. Se deberá poner en una balanza los riesgos y beneficios de la suspensión de la anticoagulación para la realización de una biopsia.
BIBLIOGRAFÍA:
- Hull R, Goldsmith D. Nephotic síndrome in adults. BMJ. 2008 May 24; 336(7654): 1185–1189.
- Jaipaul N. Glomerulonefritis membranoproliferativas. MDS. Enero 2018.
- Arcos Sanz Carlos. Nefrología básica 2. 7: 69-77.
- Alcázar R, Egido J. Síndrome nefrótico. Fisiopatología y tratamiento general. En: Hernando L, Aljama P, Arias M, Caramelo C, Egido J, Lamas S, eds. Nefrología Clínica. Madrid: Editorial Médica Panamericana: 1997; 245-255.
- Rivero Hernandez F. Algoritmos en nefrología. Sociedad española de nefrología. 2012 (3).
- Duran S. Complicaciones agudas del síndrome nefrótico. Rev Cubana Pediatr 1999. 71(4) 245-53.
- Hernandez-Ordoñez S. Sindrome nefrótico. Vol. III Número 3-2008: 90-96
- Segarra A. Glomerulosclerosis focal y segmentaria.
- Castellano Cuesta J, Pérez Torres A, Blanes Gallego. Sindome antifosfolipidico. Sección de Reumatologían de Neurología(3), Servicio de Hematología
- Izaguirre A, Herrando S. Sindrome pulmón riñón. Hospital Italiano Buenos Aires. 2012. 32 (3): 127-29.
- Delgado Guzmán M, Villagómez Ortiz A Méndez Reyes. Síndrome pulmón riñón, reporte de caso y revisión de la literatura. RMed Crit 2017;31(3):164-170.
|